Links de passagem do livro para A1.1 – Test administration
Etapa 1. Rastreamento da tuberculose
Em uma cascata de cuidados da TB infecção integrados e centrados na pessoa, o primeiro atendimento presencial com um profissional de saúde inclui tanto o rastreamento da TB doença quanto a testagem para detecção de TB infecção. Logo antes da aplicação da PT ou do TBST, deve-se fazer o rastreamento da TB doença, que deve incluir uma verificação dos sintomas da TB e, de preferência, quando disponível, exames com ferramentas mais sensíveis recomendadas pela OMS, como radiografia de tórax (com ou sem detecção auxiliada por computador), testes diagnósticos rápidos recomendados pela OMS ou de proteína C reativa para pessoas vivendo com HIV/aids (PVHA). Se algum contato apresentar características clínicas sugestivas de TB doença, deverá ser imediatamente encaminhado para uma avaliação diagnóstica mais aprofundada, que deve ser feita no mesmo dia.
Se o contato não apresentar nenhum sintoma ou apresentar apenas sintomas respiratórios não relacionados à TB (por exemplo, dor de garganta ou rinorreia, com duração de apenas alguns dias), o teste de TB infecção pode ser iniciado, e os sintomas podem ser reavaliados 48 a 72 horas depois. É importante tentar minimizar perdas de contato ao longo da cascata de cuidados da TB infecção. A decisão de avaliar imediatamente uma pessoa com sintomas ou de realizar o teste para detecção da TB infecção e reavaliar os sintomas no momento da leitura é uma questão de discernimento clínico.
Etapa 2. Explicação da aplicação da PT ou TBST
A assinatura de um consentimento livre e esclarecido não é considerada necessária para o teste para detecção de TB infecção, porque faz parte dos cuidados de rotina; entretanto, a pessoa que será submetida ao teste deve entender os procedimentos e dar seu consentimento. Se o teste for aplicado em uma criança, é necessário o consentimento de um dos pais ou de um responsável, e sua presença pode ser necessária. O profissional de saúde deve reservar um tempo para explicar os procedimentos do teste e enfatizar a necessidade de retornar para a leitura do teste dentro de 72 horas. O profissional deve verificar se a pessoa pode retornar dentro desse prazo para a leitura do teste e deve respeitar a confidencialidade e a privacidade da pessoa.
Se uma abordagem de saúde móvel estiver sendo usada para medir o tamanho do inchaço imediatamente após a injeção intradérmica como um procedimento de controle de qualidade (CQ) (mTST (1) ou outro método semelhante), o profissional deve explicar ao paciente que serão feitas fotos do local da injeção imediatamente após a injeção.
Etapa 3. Preparação para a aplicação da PT ou TBST
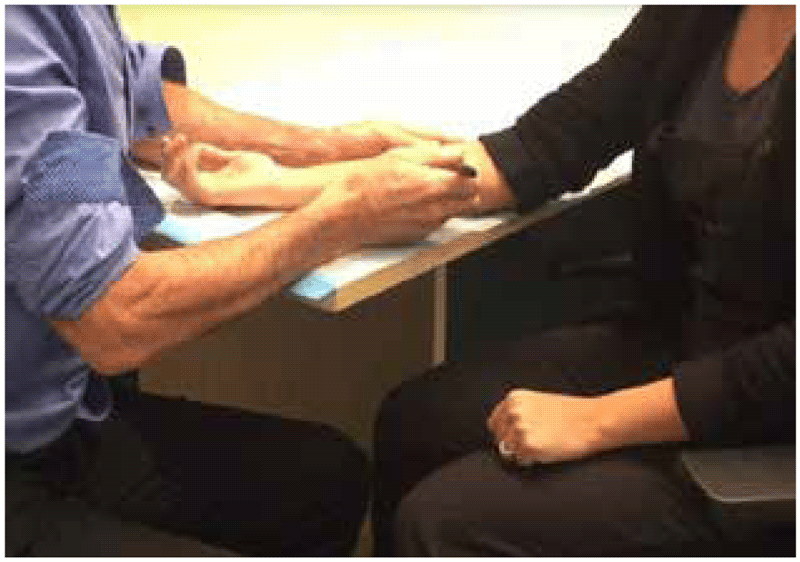
É importante que a pessoa submetida ao teste para detecção de TB infecção esteja confortável durante a aplicação do teste. A pessoa deve ficar sentada com o braço apoiado em uma superfície plana, como o canto de uma mesa, de frente para o profissional que aplicará o teste. Sempre que possível, o teste deve ser aplicado em uma sala privativa, com a presença apenas da pessoa que fará o teste (membros da família são apropriados).
Etapa 4. Escolha do local da injeção
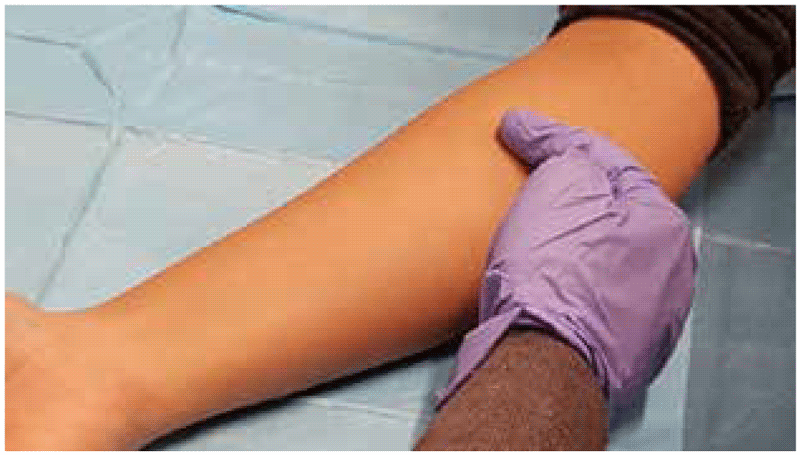
Os testes PT e TBST costumam ser aplicados na face anterior do antebraço, cerca de 10 cm abaixo do cotovelo (terço médio a superior do antebraço). A área que receberá a injeção deve estar livre de cortes recentes, queimaduras ou outros ferimentos, e não deve estar afetada por erupções cutâneas ou eczemas. A área também deve estar livre de cicatrizes, sobretudo de queloides. Doenças de pele ou cicatrizes podem interferir na injeção e na leitura correta do resultado; além disso, podem
causar maior desconforto durante o teste. A presença de tatuagens não é um problema, a menos que também seja preciso medir o eritema (somente para o teste C-TST). Se esses problemas de pele estiverem presentes, deve-se escolher outro local para a injeção.
Etapa 5. Preparação da seringa
Prepare a dose de teste em uma seringa de 1 mL com marcações para indicar cada 0,1 mL (ou unidades menores). É importante remover o ar da seringa para evitar a injeção acidental de ar no paciente e para assegurar a aplicação da dose total do teste. A seringa deve ser preparada imediatamente antes da injeção; estudos mais antigos com derivado proteico purificado (PPD, na sigla em inglês) padrão demonstraram menor sensibilidade quando as seringas eram preparadas mais de 20 minutos antes da injeção (2). Se houver um programa de CQ com mTST ou similar, deve-se preparar o smartphone ou a câmera digital de modo que o profissional esteja pronto para fazer as fotos imediatamente após a injeção.
Etapa 6. Limpeza do local da injeção
As opiniões variam quanto à melhor forma de limpar o local da injeção. É possível utilizar almofada embebida em álcool, mas isso pode causar mais dor, a menos que o álcool tenha tempo para secar por completo (é importante não soprar no local, pois isso reinfectará a área). Permitir que o álcool seque completamente é de grande importância ao se aplicar o teste em crianças. A limpeza da área com solução salina estéril ou água é adequada e causa menos ardência se o líquido não tiver secado totalmente no momento da injeção.
Não se deve aplicar um anestésico tópico, pois isso pode sensibilizar a pele. Há relatos de casos de enduração devido a anestésicos tópicos (2), e essa enduração será confundida com um teste positivo no momento da leitura.
Etapa 7. Aplicação da injeção
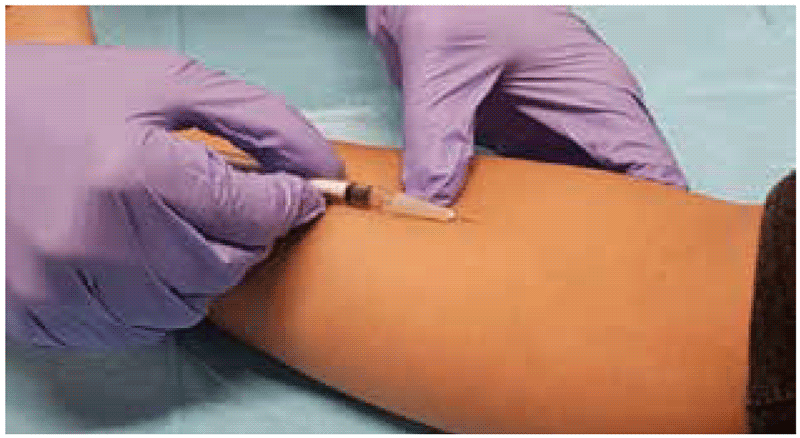
Todos os testes cutâneos de TB infecção (PT ou TBST) são aplicados usando a técnica de Mantoux de injeção intradérmica. Esse método de aplicação foi descrito pela primeira vez para a PT há muitas décadas (3), e os fabricantes dos três TBSTs descreveram esse mesmo método nas monografias de seus produtos (4–6). O material não deve ser injetado por via subcutânea, pois isso dificulta a medição do resultado e pode ocasionar resultados falso-negativos.
Uma agulha (calibre 25 a 27) é colocada na seringa, que por sua vez é colocada sobre a pele com o bisel voltado para cima. Em seguida, o profissional introduz a agulha na pele (a ponta da agulha geralmente fica visível mesmo quando é intradérmica). O material é injetado lentamente (ao longo de 2 a 3 segundos). Nos casos em que o material de teste se esgota inicialmente, a agulha deve ser empurrada um pouco mais fundo. Deve se formar uma pequena enduração, pápula ou bolha. Essa bolha deve ter pelo menos 7 mm de diâmetro (1). Terminada a injeção, a agulha deve ser retirada.
Etapa 8. Procedimento pós-injeção
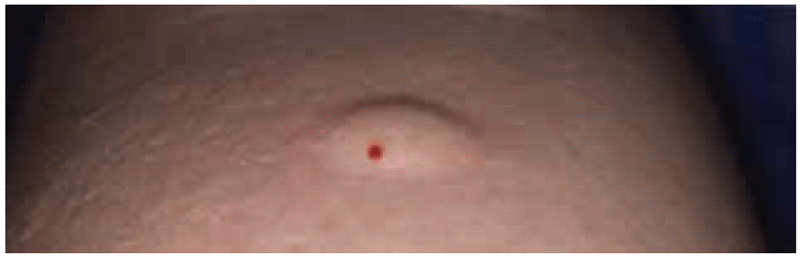
Após a injeção, deve haver uma pequena enduração ou bolha na pele. Se houver um pequeno sangramento, ele pode ser limpo. Não há necessidade de cobrir o local da injeção com um curativo, e não há necessidade de marcar o local (um círculo grande ou “X” no antebraço pode ser estigmatizante, principalmente para crianças).
Etapa 9. Fotografias (para saúde móvel – se aplicável)
Se houver um programa de CQ de saúde móvel, o profissional deve fazer várias fotos do local da injeção. A seringa deve ser colocada com as marcas de graduação visíveis, a 2 cm de distância do local da injeção (em direção ao cotovelo). Depois que o paciente sair, as três melhores fotografias devem ser enviadas ao supervisor.
Etapa 10. Prestação de cuidados pós-teste
O paciente deve permanecer sentado na área clínica por 10 a 15 minutos. Esse procedimento é para fins de vigilância em caso de alergia ou anafilaxia, que é rara (1 por milhão) (25), ou síncope vasovagal, que é muito mais comum do que a anafilaxia e pode resultar em lesão por queda desprotegida. Se uma pessoa sentir que vai desmaiar durante ou após a injeção, certifique-se de que esteja protegida contra quedas e registre de imediato os sinais vitais, sobretudo a pressão arterial e a frequência cardíaca. Se a frequência cardíaca estiver acelerada e a pressão arterial baixa e, principalmente, se houver qualquer outro sinal de anafilaxia, ofereça cuidados para uma possível reação anafilática. Se a frequência cardíaca estiver baixa (<60 batimentos por minuto), é muito mais provável que se trate de uma simples síncope vasovagal. Posicione o paciente com a cabeça inclinada para baixo e use outras manobras efetivas para a reação vasovagal.
Na alta, instrua o paciente sobre os cuidados com o local da injeção; especificamente, instrua-o a não esfregar com força ao se lavar nem coçar se houver coceira significativa. Se houver bolhas ou dor, informe ao paciente que pode usar compressas frias e tomar anti-inflamatórios não esteroidais para aliviar a dor.
Etapa 11. Preparação para a leitura do resultado
Lembre o paciente da necessidade de retornar em 48 a 72 horas para a leitura do resultado, e marque uma data e horário para a leitura. É importante oferecer flexibilidade para se ajustar aos horários dos pacientes. O ideal é agendar uma leitura após 48 horas, de modo que, se o paciente não puder comparecer, a leitura possa ser reagendada para o dia seguinte e ainda assim estar dentro do prazo máximo de 72 horas para a leitura. A pessoa que fez o teste deve estar ciente de que a leitura perde a validade se decorrerem mais de 72 horas desde a aplicação.
Etapa 12. Registro do resultado e documentação dos detalhes
No prontuário clínico do paciente ou em formulários ou registros específicos, conforme o caso, é importante registrar os seguintes dados referentes à aplicação do teste:
- nome do profissional que aplicou a PT ou TBST;
- data e hora da aplicação;
- produto usado e número do lote;
- data de abertura do frasco-ampola do produto (se os frascos-ampola forem usados em vários dias, siga as instruções do fabricante);
- local da injeção;
- se foi observada uma bolha e qualquer sangramento ou vazamento do fluido de teste;
- qualquer evento adverso: se o paciente teve hipotensão ou perda de consciência, é fundamental documentar se o evento foi causado por uma reação vasovagal ou anafilaxia; e
- data e hora agendada para leitura.
 Opinião
Opinião