Liens transversaux de livre pour 5.4.2. Post-TB meningitis in children and adolescents
La méningite tuberculeuse constitue la forme de tuberculose la plus débilitante chez l’enfant. Elle est associée à un taux élevé de séquelles neurologiques après la guérison et touche de façon disproportionnée les enfants âgés de moins de 5 ans (4, 134). Dans une revue systématique portant sur les résultats du traitement, le risque global d’avoir des séquelles neurologiques chez les enfants atteints de méningite tuberculeuse était d’environ 50 %, les stades cliniques les plus avancés de la maladie au moment du diagnostic (stades 2a/b et 3) étant associés à de moins bons résultats à la fin du traitement (94). Un handicap fonctionnel et neurocognitif sévère est observé chez 12 à 26 % des enfants ayant été atteints de méningite tuberculeuse et nécessite une prise en charge et un soutien à long terme (95, 96, 135, 136). Il existe peu de données sur les résultats obtenus par les enfants qui survivent à une tuberculose méningée et atteignent l’âge adulte, et les informations sur les altérations neurocognitives, fonctionnelles et comportementales à long terme sont insuffisantes. Différents instruments ont été élaborés pour permettre une évaluation standardisée des conséquences ou des altérations neurodéveloppementales, neurocognitives, fonctionnelles et neurocomportementales liées à la méningite tuberculeuse, en fonction de l’âge, des domaines testés et du type de test utilisé (basé sur la performance, l’auto-évaluation ou l’évaluation par la personne qui s’occupe de l’enfant).
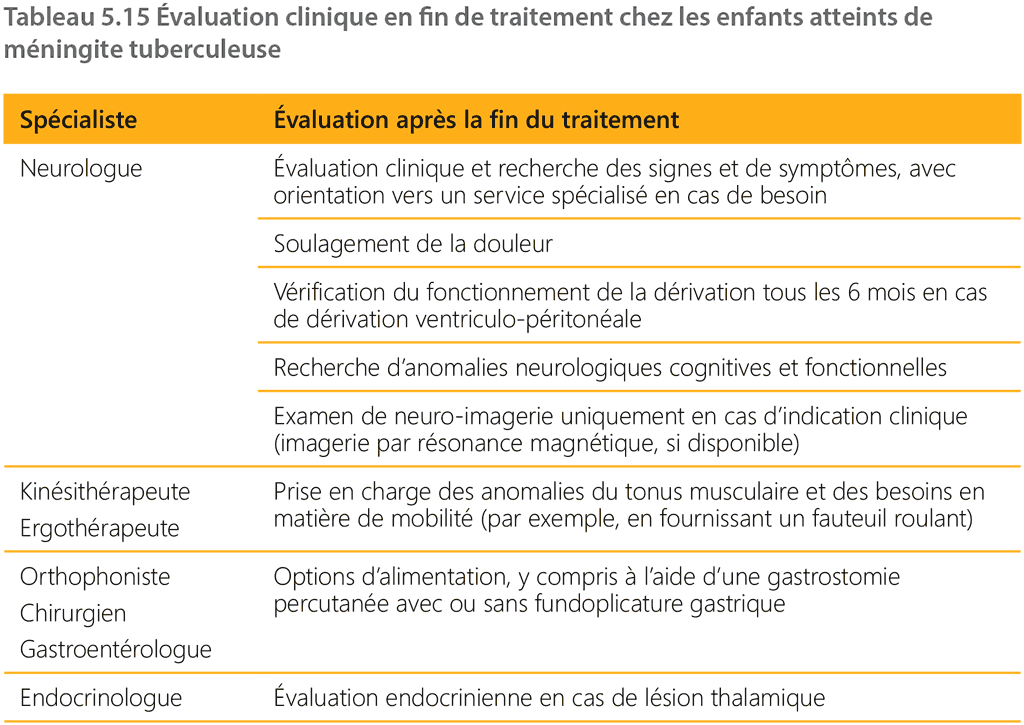
L’annexe 7 fournit une vue d’ensemble des options pour les test neurocognitifs et fonctionnels à la fin du traitement et au-delà, y compris pendant la scolarité, là où les ressources le permettent (137). La neuro-imagerie n’est pas indiquée habituellement car la corrélation entre l’imagerie à la fin du traitement et les résultats en termes de développement de l’enfant est faible (138).
Environ 80% des enfants atteints de méningite tuberculeuse de stade 2 ou 3 ont une hydrocéphalie qui, dans 20 % des cas, est de type non communicant et nécessite la mise en place d’une dérivation ventriculo-péritonéale. Un examen devra alors être effectué tous les 6 mois afin de rechercher un éventuel dysfonctionnement de cette dérivation. Il conviendra de faire appel à des kinésithérapeutes ou à des ergothérapeutes pour évaluer les anomalies du tonus musculaire ainsi que les besoins en matière de mobilité (par exemple, un fauteuil roulant) et pour y apporter des solutions.
Les enfants souffrant de séquelles invalidantes graves doivent être évalués par une équipe multidisciplinaire qui déterminera l’ensemble de leurs besoins en matière de soins cliniques postméningite tuberculeuse, y compris concernant la prise en charge de la douleur. Une évaluation de fin de traitement doit également être réalisée en vue de proposer des options d’alimentation, par exemple une gastrostomie percutanée avec ou sans fundoplicature gastrique afin d’améliorer le reflux gastro-oesophagien.
Environ 15 % des personnes qui survivent à une méningite tuberculeuse sont complètement ou partiellement aveugles (139). Les principales causes en sont une élévation chronique de la pression intracrânienne (hydrocéphalie ou tuberculomes), une atteinte directe du chiasma optique ou des nerfs optiques, et une vascularite liée à un infarcissement de la zone occipitale. Il est recommandé de procéder à une évaluation régulière de la vision (acuité visuelle et champ visuel) et de promouvoir la santé oculaire.
Un hypopituitarisme consécutif à des lésions touchant l’hypothalamus, la tige pituitaire ou l’hypophyse a été décrit chez 20 % des enfants, survenant souvent plusieurs années après la guérison de la tuberculose méningée (140). Il est recommandé de détecter au plus tôt la survenue d’un retard de croissance, d’une puberté précoce et d’une obésité.
Le Tableau 5.15 résume l’évaluation clinique en fin de traitement des enfants atteints de méningite tuberculeuse.
 Retour
Retour