Enlaces transversales de Book para 5.2 Justification and evidence
La recomendación de esta sección aborda la pregunta PICO siguiente:
Pregunta PICO (TB-RR/MDR, 2018). En los pacientes con TB-RR/MDR que siguen esquemas de tratamiento alargados o acortados configurados según las directrices de la OMS, ¿es más probable que el seguimiento mediante cultivos mensuales, además de la baciloscopia, detecte la falta de respuesta al tratamiento?
En estudios anteriores se ha indicado que el cultivo mensual es la estrategia óptima para detectar cuanto antes la falta de respuesta, y la OMS lo recomendó de manera condicional en el 2011 como enfoque preferido (8, 105, 106). Se prevé que los resultados de la revisión y el análisis de la evidencia realizados para esta pregunta influyan en el mantenimiento de la validez, en su forma actual, de la recomendación de la OMS del 2011 (8). Desde entonces, se han producido en todo el mundo cambios significativos en las prácticas de tratamiento de la TB-MDR a gran escala, como el uso más amplio de las fluoroquinolonas de última generación, la bedaquilina y el linezolid; una tendencia hacia una fase intensiva de mayor duración; y el uso generalizado del esquema acortado, todo lo cual podría influir en la velocidad y la durabilidad de la conversión del cultivo durante la fase de continuación, en la que esta pregunta PICO es de la máxima trascendencia.
El logro de una conversión bacteriológica sostenida, pasando de un resultado positivo a un resultado negativo, se utiliza mucho para evaluar la respuesta al tratamiento, tanto en la TB farmacosensible como en la TB-DR. El cultivo es una prueba más sensible para la confirmación bacteriológica de la TB en comparación con la baciloscopia directa de esputo y de otras muestras biológicas. El cultivo también facilita la realización de pruebas fenotípicas para determinar la sensibilidad a los fármacos, un aspecto fundamental en el diagnóstico de la TB. Sin embargo, la realización del cultivo requiere una organización logística considerable y un laboratorio bien equipado, para limitar la contaminación cruzada, lograr la proliferación bacteriana adecuada y cumplir con otras normas de calidad. Aparte de las necesidades de recursos, los resultados de los cultivos se obtienen tras un plazo considerable, de semanas o meses, lo que contrasta notablemente con la relativa inmediatez del resultado de la baciloscopia directa (si bien la baciloscopia no puede confirmar la viabilidad de las micobacterias). Aunque las técnicas moleculares pueden proporcionar actualmente un diagnóstico rápido y fiable, no pueden sustituir al cultivo ni a la baciloscopia para la vigilancia del estado bacteriológico durante el tratamiento.
La evidencia utilizada para estudiar el valor adicional del cultivo respecto a la baciloscopia de esputo sola, así como la frecuencia óptima de seguimiento, se obtuvo de un subconjunto de datos de pacientes individuales que Sudáfrica notificó a la OMS para la actualización de las directrices del 2018. Estos datos de estudios de observación de Sudáfrica comprendían un total de 26 522 pacientes. De ellos, se excluyeron 22 760 registros del conjunto de datos por los siguientes motivos: en 11 236 los resultados del tratamiento fueron la muerte o la pérdida de contacto durante el seguimiento; en 698, el resultado del tratamiento fue satisfactorio, pero habían recibido tratamiento durante menos de 17,5 meses; 1357 tenían menos de 6 muestras de cultivo registradas; 1632 no contaban con un cultivo inicial registrado; 2502 tenían resultados negativos en el cultivo inicial; en 2920 los resultados de la baciloscopia al inicio fueron negativos o faltaban los datos de la baciloscopia inicial; y en 2415 los datos de las baciloscopias eran insuficientes para emparejarlos con los datos de los cultivos. Tras esta exclusión quedaron 3762 pacientes con TB-RR/MDR (el 1,8% de los cuales eran menores de 15 años) tratados con esquemas alargados contra la TB-MDR entre el 2010 y el 2015, que contaban con datos de las baciloscopias y los cultivos realizados mensualmente durante todo el tratamiento para abordar la pregunta PICO 11 (TB-RR/MDR, 2018). Aproximadamente el 60% de estos pacientes eran personas con infección por el VIH. El análisis se centró en si es necesario un cultivo mensual, en comparación con una baciloscopia mensual o un cultivo cada 2 meses, para que no pase inadvertido el fracaso del tratamiento en los pacientes con TB-RR/MDR. También se examinaron las probabilidades de fracaso del tratamiento en los pacientes que no muestran conversión del cultivo a los 6 meses o más tarde (véanse la sección 5.4 and cuadro 5.1). Con estos datos no se pudo abordar el resultado de la aparición (amplificación) de una farmacorresistencia adquirida adicional, ni evaluar directamente si la frecuencia de realización del cultivo o de la baciloscopia tenía un efecto idéntico sobre el fracaso del tratamiento en los pacientes que seguían el esquema acortado contra la TB-MDR, de 9 a 12 meses, como se preveía en la pregunta PICO 11 original (TB-RR/MDR, 2018). Basándose en una evaluación del grado de certeza en la evidencia, realizada según criterios predefinidos y documentada en el programa informático GRADEpro, el grado de certeza en la evidencia se calificó como moderado.
En el metanálisis de datos de pacientes individuales se comparó el desempeño de los dos métodos en lo que se refiere a la sensibilidad y la especificidad, así como la realización de cultivos una vez al mes frente a una vez cada 2 meses (para evaluar la frecuencia mínima de realización de pruebas que se requiere para no retrasar innecesariamente cualquier revisión del tratamiento). El análisis se centró en comparar el desempeño de las dos pruebas en cuanto a la predicción del fracaso del tratamiento o de la recaída.
Las principales conclusiones del análisis fueron que el cultivo mensual tenía mayor sensibilidad que la baciloscopia mensual (0,93 frente a 0,51), pero una especificidad ligeramente inferior (0,97 frente a 0,99). Asimismo, la sensibilidad del cultivo mensual es mucho mayor que la del cultivo cada dos meses (0,93 frente a 0,73), pero su especificidad es ligeramente inferior (0,97 frente a 0,98). El cultivo mensual aumenta el número de pacientes detectados con un resultado bacteriológico positivo verdadero en 13 de cada 1000 pacientes y reduce los resultados negativos falsos en 13 de cada 1000 pacientes en comparación con la baciloscopia de esputo sola. En cambio, se estima que el cultivo mensual da lugar a 17 resultados negativos verdaderos menos por cada 1000 y a 17 resultados positivos falsos más de fracaso del tratamiento por cada 1000, lo que implica que el tratamiento puede prolongarse en el caso de positividad falsa o de negatividad verdadera que se pasa por alto. Se considera que los inconvenientes adicionales para el paciente y el programa son relativamente pequeños, dado que la obtención de esputo y de muchas otras muestras biológicas suele ser una práctica no invasiva y habitual en muchos programas. En un entorno donde las pruebas se repitan a intervalos mensuales, es improbable que un solo resultado positivo falso resulte perjudicial para el paciente, dado que las decisiones de tratamiento suelen basarse en un mínimo de dos resultados positivos consecutivos (para denotar la positividad o la reversión prolongadas) y que el efecto de un resultado falso solo duraría hasta que se notificaran los resultados de la prueba repetida un mes después.
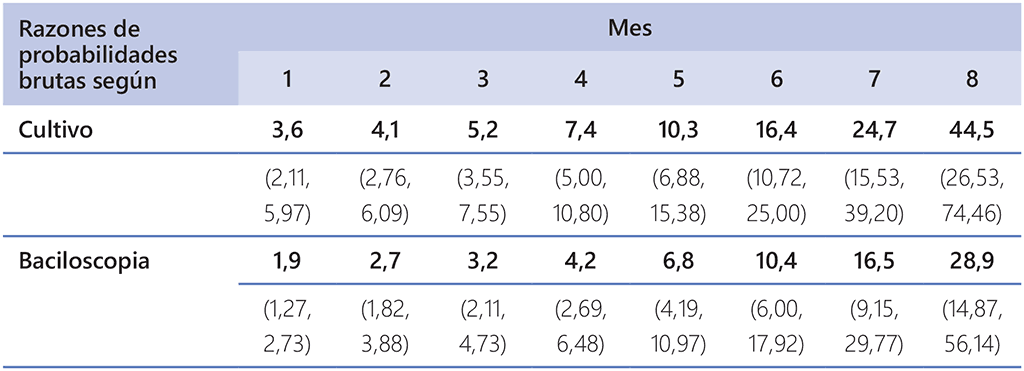
Cuando se utilizó el cultivo, las probabilidades brutas de fracaso del tratamiento aumentaron de manera sostenida con cada mes adicional sin conversión bacteriológica, de 3,6 al final del primer mes a 45 en el octavo mes (cuadro 5.1). Sin embargo, no se pudo determinar ningún valor de corte concreto (que pudiera servir como marcador fiable de un esquema de tratamiento que fracasa) en el que las posibilidades de fracaso del tratamiento aumentaran drásticamente al hacer el seguimiento con la baciloscopia o el cultivo de esputo. Por lo tanto, el umbral para cambiar de tratamiento depende de la intención del médico de minimizar el riesgo de fracaso del tratamiento y, en particular, de limitar el riesgo de prolongar un esquema que está fracasando.
Cuadro 5.1. Razones de probabilidades brutas (LC del 95%) de fracaso del tratamiento en pacientes con TB-RR/MDR sin conversión del esputo al final de varios meses sucesivos de tratamiento, en comparación con pacientes con conversión, según el método de prueba utilizado; metanálisis de datos de pacientes individuales para la pregunta PICO 7 sobre la TB-RR/MDR, 2018 (Sudáfrica, n=3 762)
LC: límites de confianza; TB-RR/MDR: TB resistente a la rifampicina o multirresistente; PICO: pregunta sobre población, intervención, comparador y resultado.
La certeza en las estimaciones de la precisión de la prueba era moderada y el grupo de elaboración de las directrices consideró que, en condiciones normales, el cultivo siempre sería una prueba más sensible del estado bacteriano positivo que la baciloscopia de esputo. Sin embargo, se consideró que la calidad general de la evidencia era baja. Los efectos observados pueden variar en los pacientes o grupos de población con un perfil marcadamente diferente al de los incluidos en el análisis, como en los entornos con baja prevalencia de infección por el VIH, los pacientes pediátricos, los pacientes con TB extrapulmonar o los que reciben el esquema acortado contra la TB-MDR. Los 3762 pacientes incluidos en el análisis tenían características clínicas similares a las de las 22 760 personas excluidas, aunque fue algo menos probable que presentaran una infección concomitante por el VIH, que tuvieran antecedentes de tratamiento previo o que presentaran resistencia a fármacos de segunda línea. Por otro lado, la tasa de fracaso del tratamiento en los pacientes incluidos en el análisis fue solo del 3%, en comparación con el 12,7% de los excluidos del análisis.
 Reacción
Reacción